FAQ zu Vernachlässigten Tropenkrankheiten (NTDs)
Haftungsausschluss
Die Inhalte dieser Website dienen ausschließlich der allgemeinen Information und stellen keine medizinische Beratung, Diagnose oder Behandlung dar. Sie ersetzen nicht die individuelle Beratung durch eine qualifizierte medizinische Fachperson.
Es wird keine Gewähr für die Richtigkeit, Vollständigkeit oder Aktualität der bereitgestellten Informationen übernommen. Die Anwendung der Inhalte erfolgt auf eigene Verantwortung. Bei gesundheitlichen Fragen oder Beschwerden wenden Sie sich bitte stets an eine Ärztin, einen Arzt oder anderes qualifiziertes Fachpersonal.
Vernachlässigte Tropenkrankheiten (Neglected Tropical Diseases, NTDs) gehören zu den armutsassoziierten Infektionskrankheiten. Die Weltgesundheitsorganisation (WHO) hat eine vielfältige Gruppe von 21 Erkrankungen und Vergiftungen als NTDs anerkannt, darunter Erkrankungen durch Würmer, Protozoen, Bakterien oder Viren. Die WHO-Liste beinhaltet:
Buruli-Ulkus; Chagas-Krankheit; Dengue-Fieber und Chikungunya; Dracontiasis; Echinokokkose; durch Lebensmittel übertragene Trematodeninfektionen; humane afrikanische Trypanosomiasis; Leishmaniose; Lepra; lymphatische Filariose; Myzetom, Chromoblastomykose und andere tiefe Mykosen; Noma; Onchozerkose; Tollwut; Krätze und andere Ektoparasitosen; Schistosomiasis (Bilharziose); bodenübertragene Helminthosen; Schlangenbissvergiftung; Taeniasis/Zystizerkose; Trachom; Frambösie
Diese Krankheiten kommen vor allem in ärmeren Ländern mit schlechten hygienischen Bedingungen und tropischem Klima vor. Dort können sich Krankheitserreger und Überträger wie bestimmte Stechmückenarten stark vermehren. Durch Klimaerwärmung, globalen Reiseverkehr und Migration sind jedoch zunehmend auch Länder in gemäßigten Zonen betroffen. Gelegentlich erkranken auch Reisende.
Wo kommen Vernachlässigte Tropenkrankheiten vor?
Verbreitung der NTDs in der Welt
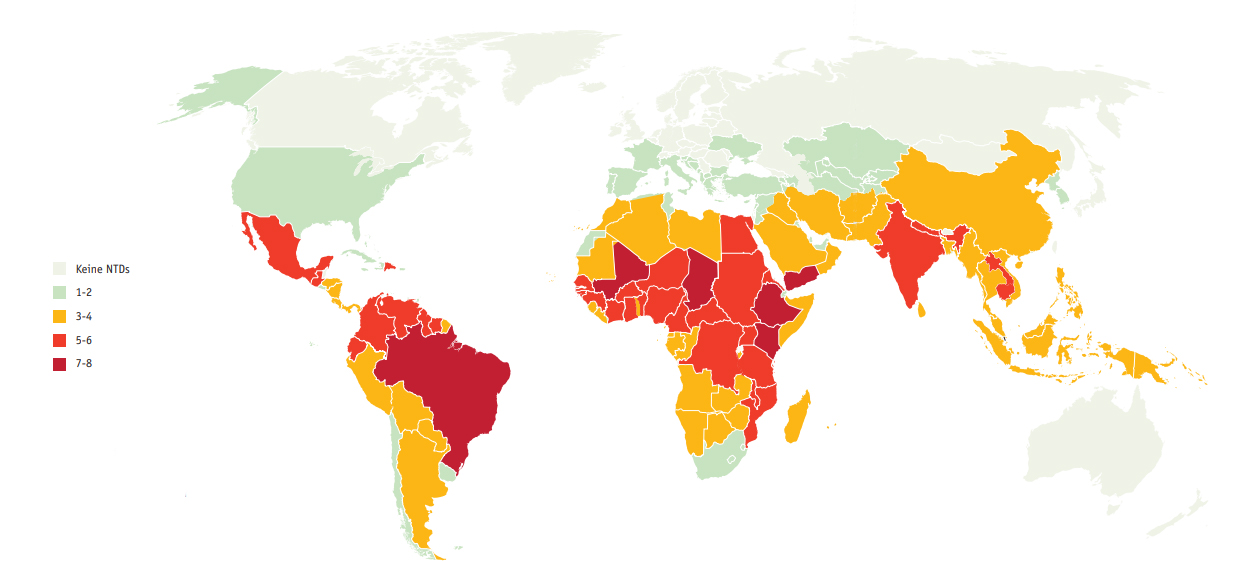
Weltweit waren 2020 1,7 Milliarden Menschen in 149 Ländern von Vernachlässigten Tropenkrankheiten (NTDs) betroffen, weitere zwei Milliarden sind von ihnen bedroht. NTDs treffen die ärmsten Teile der Bevölkerung in ohnehin armen Ländern. Sie führen meist nicht direkt zum Tod, oft aber zu schweren und lang anhaltenden, zum Teil chronischen Erkrankungen. Viele Patient:innen erleiden Behinderungen, werden blind oder entstellt, haben chronische oder wiederkehrende Schmerzen, werden arbeitsunfähig, erfahren Diskriminierung und erkranken mitunter auch psychisch.
Vernachlässigte Tropenkrankheiten sind also eine große Belastung für die Betroffenen und ihre Angehörigen und in der Folge auch für die wirtschaftliche Situation der Länder: Die hohe Krankheitslast in der Bevölkerung hindert sie an einer nachhaltigen Entwicklung.
Die WHO hat 2017 das Ziel ausgerufen, die vernachlässigten Tropenkrankheiten bis 2030 stark zu reduzieren. Viele lassen sich bereits heute vermeiden oder behandeln, bei anderen fehlt es an wirksamer Diagnostik, Medikamenten und Impfungen. Häufig fehlen allerdings vor allem die nötigen finanziellen Mittel für Medikamente, deren Verteilung, Aufklärungskampagnen und Forschung. Der World NTD Day am 30. Januar soll hierfür ein Bewusstsein schaffen.
Was tut das BNITM gegen Vernachlässigte Tropenkrankheiten?
Im Juni 2022 hat das BNITM die „Kigali Declaration on Neglected Tropical Diseases (NTDs)“ unterzeichnet. Die Erklärung unterstützt den Fahrplan der WHO, die Zahl der Infektionen um 90% zu senken, bis 2030 in 100 Ländern mindestens eine NTD zu beseitigen und zwei NTDs vollständig auszurotten.
Das BNITM forscht zu verschiedenen NTDs, darunter Leishmaniose, Schlangenbisse, Bilharziose und weitere Wurminfektionen. Gleichzeitig konnten Forschende zeigen, dass auch andere Infektionen, zum Beispiel mit dem Augenwurm Loa loa, im Gegensatz zu früheren Annahmen eine erhebliche Krankheitslast für die betroffenen Personen darstellen.
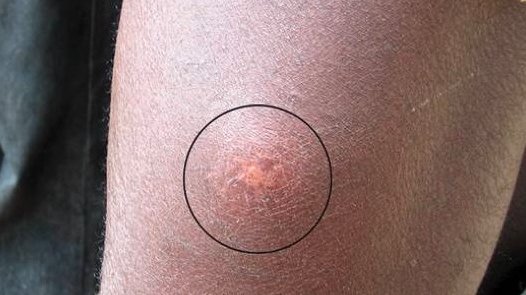
Bilharziose/ Schistosomiasis
Unter den NTDs steht die Bilharziose an erster Stelle bezüglich verlorener Lebensjahre durch vorzeitigen Tod bzw. Behinderung. Die Infektion wird durch Gabelschwanz-Larven, sogenannte Zerkarien verursacht, die bei Wasserkontakt mit entsprechend kontaminierten Gewässern in die Haut des Menschen eindringen. Von dort wandern sie über die Lymph- und Blutgefäße in das Gefäßgeflecht des Darmtraktes oder der Harnblase. Hier entwickeln sich innerhalb einiger Wochen erwachsene ca. 2 cm große Würmer, die regelmäßig Eier abgeben. Diese Eier können dann im Darm- und Blasengewebe sowie in anderen Organen wie z.B. in Leber und Niere zu chronischen Entzündungen führen, mit zum Teil schwerwiegenden Spätfolgen wie Leberfibrose oder Blasenkrebs.
Die BNITM-Laborgruppe „Bekämpfung von armutsbedingten und vernachlässigten Tropenkrankheiten“ sucht Lösungen für die Prävention und das Management von Armutskrankheiten. Ihr Schwerpunkt liegt Bilharziose und ihre Folgen. Die meisten Studien führt die Gruppe in Madagaskar durch. Dort ist die Bilharziose noch endemisch. Unter den betroffenen Ländern ist der Inselstaat östlich von Afrika eines der Länder mit der höchsten Prävalenz von Bilharziose weltweit. Weitere Studien führen die Forschenden mit Partner-Organisationen in Sub-Sahara Afrika durch.
Die weibliche genitale Schistosomiasis (FGS) ist eine häufige chronische Entwicklung der Bilharziose, die u.a. zu Unfruchtbarkeit führen kann. Die Projekte freeBILly und FIRMUP nehmen bzw. nahmen daher insbesondere weibliche Patienten in den Blick.
„Gesundheitsversorgung ist ein Menschenrecht, deshalb sollten Krankheiten nicht vernachlässigt werden. Meine Motivation ist es, marginalisierten Bevölkerungsgruppen eine Stimme zu geben. Außerdem bin ich der festen Überzeugung, dass die Globalisierung und der Klimawandel in den kommenden Jahrzehnten NTDs aus den Tropen auch in andere Teile der Welt bringen werden. Im Kontext der globalen Gesundheit sind Krankheiten unabhängig von ihrer geografischen Lage relevant und sollten aufgrund der Gesamtbelastung, die sie verursachen (können), berücksichtigt werden.”
Daniela Fusco, Ph.D., Laborgruppenleiterin
Schlangenbissvergiftungen
Der Zusammenhang zwischen Armut und Vernachlässigten Tropenkrankheiten ist bei Schlangenbissvergiftungen besonders augenfällig. Im Gegensatz zu vielen anderen schweren Erkrankungen gibt es hochwirksame Behandlungsmöglichkeiten: nämlich Gegengifte. Laut Weltgesundheitsorganisation WHO wären die meisten Todesfälle vollständig vermeidbar, wenn sichere und wirksame Schlangenantivenome besser verfügbar und zugänglich wären. Mit ihnen können die meisten Symptome infolge von Schlangenbissen verhindert oder rückgängig gemacht werden. Sie sind in der WHO-Liste der unentbehrlichen Arzneimittel aufgeführt und sollten Teil jeder medizinischen Grundversorgung bei Schlangenbissen sein.
Die WHO schätzt, dass jedes Jahr etwa 5,4 Mio. mal Menschen von Schlangen gebissen und davon in 2,7 Mio. Fällen vergiftet werden. Bis zu 140.000 der Opfer sterben an den Folgen der Schlangenbisse, etwa dreimal so viele werden versehrt.
Schlangenbisse können zu Blutungen und Lähmungen führen, die Atmung behindern, Gewebeschäden, Nierenversagen, bleibende Behinderungen und Amputationen von Gliedmaßen verursachen. Hinzu kommen oftmals Stigmatisierung, gesellschaftliche Ausgrenzung und in der Folge psychische Erkrankungen.
Am stärksten betroffen sind Menschen in ländlichen Regionen Afrikas, Asiens und Lateinamerikas. Kinder leiden aufgrund ihrer geringeren Körpermasse oft unter schwereren Auswirkungen als Erwachsene.

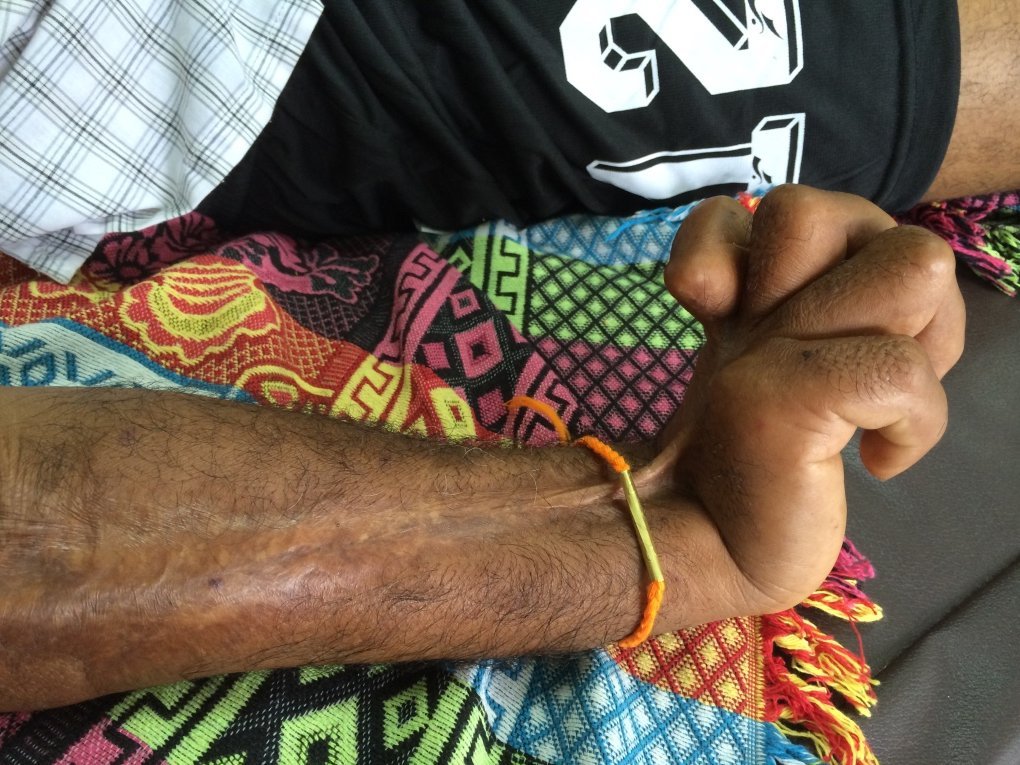
Bei der Behandlung von Schlangenbissen zählen drei Dinge: Schnelligkeit, geschultes medizinisches Personal und ein wirksames Gegengift. Von allem gibt es in vielen betroffenen Gegenden zu wenig.
Die Arbeitsgruppe „Schlangenbissvergiftungen“ führt gemeinsam mit lokalen Partnern Studien zur Epidemiologie von Schlangenbissen und Giftschlangen in verschiedenen geografischen Regionen durch. Sie erforscht die Verfügbarkeit geeigneter und wirksamer Gegengifte sowie klinische Aspekte von Schlangenbissen.
Darüber hinaus schult das Team medizinisches Personal in der Behandlung von Schlangenbissen und entwickelt Leitlinien, die an die jeweiligen nationalen Gegebenheiten angepasst sind.
„Ich hatte mein Schlüsselerlebnis als Arzt in Ausbildung auf der Intensivstation eines Provinzkrankenhauses in Laos: Ein Patient war von einer malaiischen Grubenotter in den rechten Fuß gebissen worden und hatte eine lebensbedrohliche Anämie entwickelt. Meine laotischen Kollegen und ich standen ratlos am Bett des Patienten. Niemand hatte Erfahrung in der Behandlung von Giftschlangenbissen. Ein Gegengift war weder in unserer Krankenhausapotheke noch anderswo in Laos erhältlich. Glücklicherweise überlebte der Patient, nachdem er mehr als zehn Bluttransfusionen erhalten hatte. Mit Antivenin hätten wir die massive Blutgerinnungsstörung schnell beheben und die Anämie mit den notwendigen Transfusionen verhindern können.“
Dr. Jörg Blessmann, Arbeitsgruppenleiter
Leishmaniose
Leishmaniose-Infektionen kommen weltweit vor, sowohl bei Menschen als auch bei Tieren, zumeist bei Nagetieren. Die Leishmania-Parasiten werden durch blutsaugende Sandmücken auf Säugetiere übertragen. Sie können selbstheilende Hautläsionen hervorrufen, als Orient-Beule bekannt, sowie große trockene und nicht heilende Hautgeschwüre. Die viszerale (innerliche) Leishmaniose (Kala-Azar) ist unbehandelt fast immer tödlich.
Die WHO schätzt, dass derzeit mehr als 12 Millionen Menschen infiziert sind und sich jedes Jahr mehr als 1 Million Menschen neu infizieren. In Nordafrika und im Nahen Osten und insbesondere in Syrien ist die Hautleishmaniose besonderes weit verbreitet, während die europäische viszerale Leishmaniose vorwiegend Hunde befällt und in der Regel nur bei immungeschwächten Menschen zu Erkrankungen führt. So gilt die Leishmaniose als wichtige Komplikation bei HIV-Infektionen, da beide das menschliche Immunsystem fehlleiten. Dies begünstigt sowohl die HIV-Infektion als auch die Leishmaniose und erschwert eine Behandlung der Leishmaniose deutlich.
Übertragung von Leishmaniose in Deutschland ist sehr selten, da die übertragenden Sandmücken in Deutschland nicht oder nicht in signifikanten Zahlen auftreten. Heimische Sandmückenarten konnten bislang nicht mit einer Übertragung in Zusammenhang gebracht werden. Bedingt durch Klimaveränderungen breiten sich allerdings die übertragenden Sandmücken-Arten nach Norden aus und könnten bei weiterer Erwärmung auch in Süddeutschland heimisch werden.
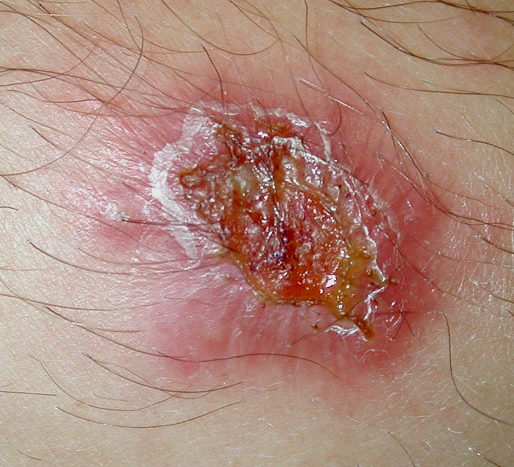
Die Forschungsgruppe um PD Dr. Joachim Clos erforscht die Genetik der Leishmania-Parasiten. Sie untersucht Rolle und Funktion bestimmter Schlüssel-Proteine während des Lebenszyklus, die Steuerung der Differenzierung zwischen den Lebenszyklusstadien und den Einfluss der Leishmania-Infektion auf die Biologie der Wirtszellen. Dabei kooperiert sie mit der Forschungsgruppe um Prof. Dr. Hanna Lotter und versucht zudem auf molekularer Ebene herauszufinden, wieso Leishmania-Infektionen bei Männern und Frauen unterschiedlich schwer verlaufen.
Wurmerkrankungen
Die Weltgesundheitsorganisation (WHO) schätzt, dass noch immer jeder vierte Mensch mit parasitären Würmern infiziert ist, so genannten Helminthen. Auch hier ist der Zusammenhang zwischen Armut und Krankheit, schlechten hygienischen Verhältnissen und Übertragungswegen besonders auffällig: Betroffen sind die ärmsten und am stärksten benachteiligten Gemeinschaften mit schlechtem Zugang zu sauberem Wasser und sanitären Einrichtungen vor allem in Sub-Sahara Afrika, Asien und Südamerika. Helminthen werden durch Eier in menschlichen Fäkalien übertragen, die wiederum den Boden in Gebieten mit schlechten sanitären Verhältnissen kontaminieren.
Helminthen-Infektionen stören die Entwicklung und das Wachstum von Kindern; infizierte Frauen und Mädchen im gebärfähigen Alter leiden durch den Blutverlust an Eisenmangel. Das erhöht das Risiko der Mütter- und Säuglingssterblichkeit und von niedrigem Geburtsgewicht. Dabei gibt es sichere und wirksame Medikamente, um Helminthen-Infektionen zu behandeln.
Infektion und Immunreaktion: Ein komplexes Zusammenspiel
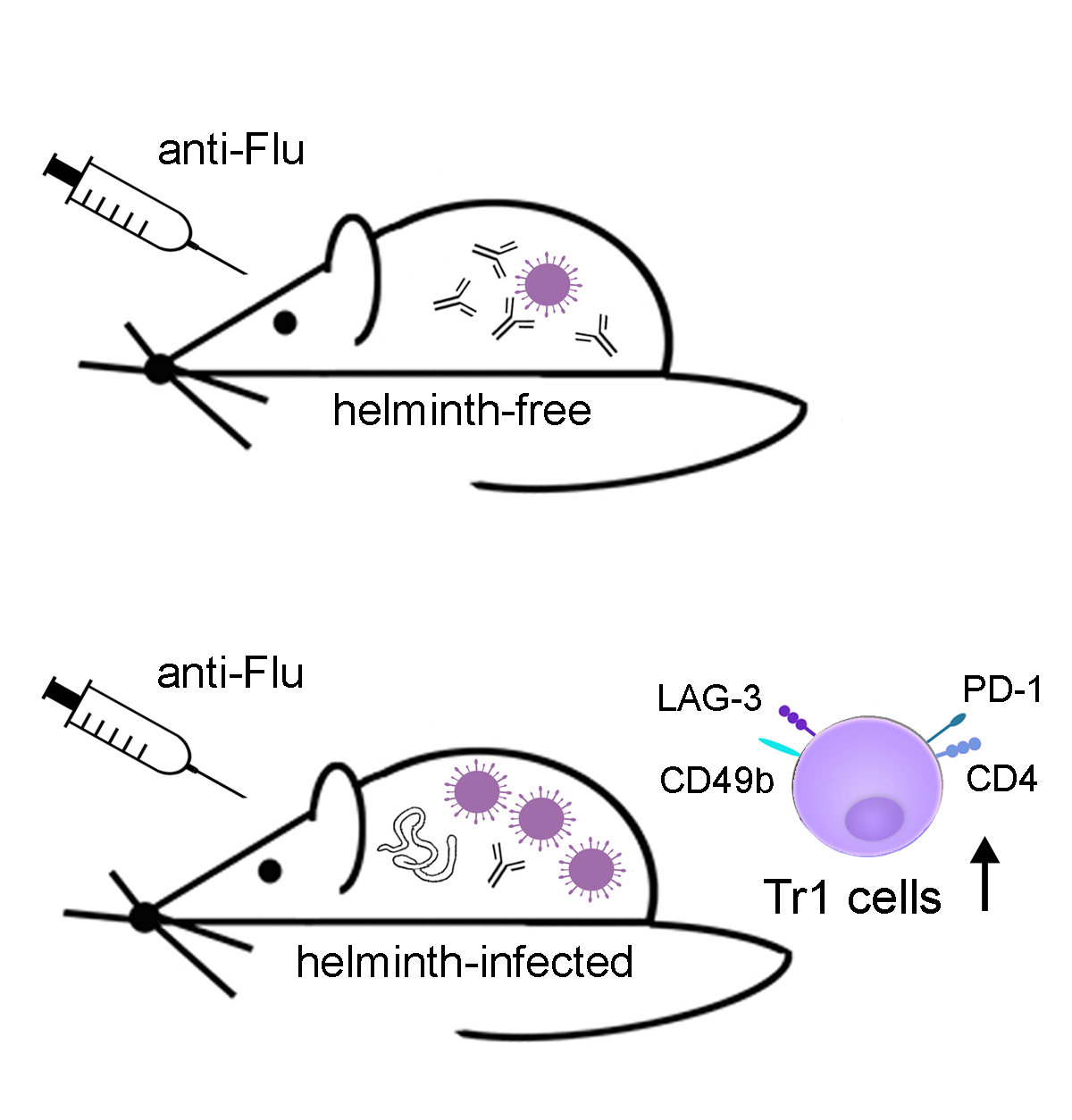
Die parasitären Helminthen haben im Laufe der Evolution eine ziemlich erfolgreiche Überlebensstrategie entwickelt: Um nicht eliminiert zu werden, dämpfen sie aktiv die Immunreaktion ihrer Wirte (Immunmodulation). Damit stören sie allerdings auch deren Immunreaktion auf andere Infektionserreger. Das hat die Forschungsgruppe von Prof. Dr. Minka Breloer im Maus-Modell gezeigt: So funktionierten z.B. Grippeschutzimpfungen in wurminfizierten Mäusen schlechter als in gesunden Mäusen – nicht nur bei akuten, sondern selbst nach ausgeheilten Wurminfektionen. Dies sollte man bei der Entwicklung von Impfstoffen berücksichtigen.
Die Forschenden verwenden den parasitären Fadenwurm Strongyloides ratti, um seine Immunmodulation im Maussystem zu untersuchen. Sie interessieren sich für die Mechanismen der schützenden Antihelminthenimmunität, die Mechanismen der helminthen-induzierten Immunmodulation und die Auswirkungen einer gleichzeitigen Helmintheninfektion auf das Ergebnis einer Impfung gegen verschiedene Krankheitserreger.
„Vernachlässigte Tropenkrankheiten (NTDs) sind Treiber von Ungleichheit. Diese führt zu Armut, mit all ihren Folgen. Der einzige Weg, NTDs zu bekämpfen, ist ein umfassendes Verständnis dafür zu entwickeln, welche Faktoren zu ihnen führen. Ich denke, da spielen wir NTD-Wissenschaftler:innen eine entscheidende Rolle. Letztlich spielt die Wissenschaft generell eine Schlüsselrolle bei der Bekämpfung von NTDs.“
Dr. Ricardo Strauß, Abteilung Infektionsepidemiologie
„Eine Infektion mit Schweinebandwürmern kann zu neurologischen Störungen wie epileptischen Anfällen führen. Als ich in Sub-Sahara Afrika lebte, wurde mir klar, was es bedeutet, mit einem höheren Krankheitsrisiko zu leben, aber eine schlechte Gesundheitsversorgung zu haben: Viele Menschen mit sogenannter Neurozystizerkose (NCC) waren tagelang unterwegs, um ihre Medikamente im Gesundheitszentrum abzuholen. Manche kamen mit schweren Wunden wie Verbrennungen, weil sie während eines Anfalls ins Feuer gefallen waren.“ BNITM-Wissenschaftler:in
Kontakt
- Prof. Dr. Jürgen May
- Head of Dept Infectious Diseases Epidemiology
- Telefon: +49 40 285380-402
- E-Mail: may@bnitm.de
- Dr. Anna Hein
- Presse- & Öffentlichkeitsarbeit
- Telefon: +49 40 285380-269
- E-Mail: presse@bnitm.de
- Julia Rauner
- Presse- & Öffentlichkeitsarbeit
- Telefon: +49 40 285380-264
- E-Mail: presse@bnitm.de
- Die Labordiagnostik | Beratung für Ärzt:innen
- Beratung zum Diagnostikverfahren
- Telefon: +49 40 285380-211
- Fax: +49 40 285380-252
- E-Mail: labordiagnostik@bnitm.de